
新聞發布會現場。
長城網·冀云客戶端訊(記者 劉俐驗)11月19日,邢臺市政府新聞辦召開新聞發布會,市醫療保障局二級調研員李建峰介紹邢臺市醫療保障局聚焦職能,重點抓好8項民生實事相關情況,市醫療保障局基金管理中心負責人呂俊棟回答記者提問。
邢臺市委宣傳部新聞科三級主任科員韓偉:
女士們、先生們、各位新聞界的記者朋友:
大家下午好!
歡迎大家參加市政府新聞辦舉行的“我為群眾辦實事”系列新聞發布會。市醫療保障局是重要民生部門,保障著全市730多萬參保人員的醫療權益,群眾非常關心,社會普遍關切。“我為群眾辦實事”實踐活動開展以來,市醫療保障局聚焦職能,重點抓好8項民生實事。為了讓大家了解更多相關情況,今天我們邀請到市醫療保障局二級調研員李建峰、市醫療保障局基金管理中心負責人呂俊棟,請他們介紹市醫療保障局“我為群眾辦實事”實踐活動取得的成果,并回答記者朋友的提問。
首先,請市醫療保障局二級調研員李建峰介紹相關情況。
邢臺市醫療保障局二級調研員李建峰:
各位媒體朋友,大家好!
首先,感謝各位媒體朋友對我市醫療保障工作的高度關注和大力支持。醫療保障是民生工作重要組成部分,是涉及范圍最廣、參保人群最多、利益群體最廣泛的社會保障制度。
“我為群眾辦實事”實踐活動開展以來,我們認真貫徹落實市委、市政府決策部署,聚焦醫療保障領域群眾看病難、看病貴問題,以“讓群眾看好病、少花錢、少跑腿”為目標,擔當作為,探索創新,構建了“5+3”工作格局,即5項便民實事和3項惠民實事,取得了積極成果。5項便民實事包括:門診慢(特)病網上申報、省內無異地、醫保電子憑證、談判藥藥店建設、門診慢性病網上購藥。3項重點惠民實事包括脫貧人口率達到100%、打擊欺詐騙保和“中醫中藥傳統醫療納入醫保”試點改革。
其中,門診慢(特)病網上申報被納入“全省黨史學習教育10件實事”;省內無異地被省委、省政府列入民生工作重點任務;“脫貧人口參保和打擊欺詐騙保”被納入全市重點任務,目前已全部完成。下面,向大家介紹一下詳細情況:
(一)門診慢(特)病實現網上申報認定。門診慢(特)病是指城鎮職工門診特殊疾病和城鄉居民門診慢性病。目前,我市門診慢(特)病待遇享受人數達到69.95萬人,且逐年增加。為方便參保患者及時申請享受門診慢(特)病待遇,按照省醫療保障局統一部署,從7月1日,我市全面實施網上隨時申報、醫療機構網上評審認定的新模式,確保參保人員及時享受相關待遇。原來申請門診慢(特)病待遇,需要本人向醫保部門或定點醫療機構提出紙質版申請,然后定期組織專家集中評審認定,每年認定兩次;現在只需要關注“邢臺市醫療保障局”微信公眾號,隨時可在網上提出申請,醫療機構實時認定,并可通過網絡查詢認定進度。認定之日起,即可享受待遇。同時,保留線下申報渠道。申請時,需提供與申報病種有關的(近一年內)二級以上(含二級)定點醫療機構治療的門診或住院病歷、診斷證明、檢查報告及其他與本病有關就診資料。
目前,我市城鄉居民門診慢性病共有22種,起付線為400元,包括門診檢查、診療、用藥費用,報銷比例為60%,封頂線各病種不一樣;城鎮職工門診特殊疾病共有58種,報銷比例達到85%(70%)。
(二)省內無異地。我市參保人員在河北省內所有已開通異地就醫住院、門診費用直接結算定點醫療機構和定點零售藥店就醫購藥,均無需備案,均可實現直接報銷結算。提高省內異地就醫報銷待遇,在省內異地就醫住院時,報銷標準執行我市政策,按照我市同級別醫療機構標準報銷。也就是說,在省內其他地市二級醫院就診,報銷比例與在我市二級醫院就診報銷比例完全一樣;在省內其他地市三級醫院就診,報銷比例與在我市三級醫院就診報銷比例也完全一樣。基本醫保、大病保險和個人賬戶費用均可直接報銷。例如:城鄉居民在省內其他地市三級醫院就醫,起付線由原來的2500元降為1000元,報銷比例由原來的50%提高到65%,預計每年可增加城鄉居民報銷待遇1.2億元以上。門診慢(特)病直接結算限定二級及以上定點醫療機構,省內二級及以上定點醫療機構均可使用個人賬戶直接結算。職工醫保個人賬戶在省內定點零售藥店均可使用,真正實現了省內就醫“無異地”。
需要注意的是,如果去省外就醫仍需備案,跨省臨時外出就醫的,可以直接到參保地醫保部門備案,也可通過關注“邢臺市醫療保障局”微信公眾號,進行網上備案。備案成功的,可實現出院時一站式報銷結算,城鎮職工報銷比例降低5%;城鄉居民跨省報銷比例為50%。但在京津冀30家醫療保障定點醫療機構互認單位就醫的,備案成功后,享受我市同等級醫療機構報銷比例,報銷比例不降低。未按規定備案的,需要將相關材料拿回我市醫保部門手工報銷結算,報銷比例城鎮職工降低10%;城鄉居民起付標準增至3000元,報銷比例為40%。
(三)全面推行醫保電子憑證。醫保電子憑證是一種更為便捷的就醫購藥掃碼支付模式。參保人員可以直接通過國家醫保APP或者微信、支付寶,自助進行人臉識別認證后激活使用,也可在定點藥店掃碼激活使用,一人一碼。在看病購藥過程中只需掃碼進行醫保身份確認,即可完成醫保支付,實現“一分鐘結算”。目前,建立了覆蓋326家定點醫院和1022家定點藥店的醫保電子支付網絡,300多萬人激活使用。年底前,全市所有定點醫院和定點藥店將全部開通,全市60%以上的參保人員將激活使用。按照國家醫保局要求,將來醫保電子憑證將廣泛應用于醫保查詢、參保登記、報銷支付等醫保各業務場景,一張電子憑證,可以辦理所有的醫保業務。
(四)談判藥藥店建設不斷完善。談判藥主要是治療重大疾病臨床必需、療效確切、價格昂貴、難以替代的藥品,也是治療癌癥等重大疾病的靶向藥、“救命藥”,價格十分昂貴。目前,我市癌癥患者已達6789人,約占全市參保人數的0.9%;僅市本級就有癌癥患者3356人,約占市本級參保人數的1%。為了方便患者購藥報銷,去年我市在全省率先建立了3家談判藥專供藥店,分別是國藥樂仁堂邢臺醫藥有限公司中興東大街店、邢臺天宇平價醫藥連鎖有限公司襄都路北店和邢臺民生醫藥連鎖有限公司紅星街店。談判藥藥店為每名患者建立用藥檔案,定期提供藥品,可現場報銷。比如,購買一盒治療慢性淋巴細胞白血病的特效藥“伊布替尼膠囊(億珂)(150mg)”全額需要15210元,在談判藥藥店購買只需支付個人負擔部分4867.2元就可以了。今年以來,我們將新增國家談判藥中符合特藥條件的19種藥品納入特殊藥店管理。特殊藥品藥店管理藥品達到66種,大大減輕了患者資金墊付壓力。
(五)積極探索門診慢(特)病網上購藥。預計年底前可實現門診慢(特)病患者網上購藥。屆時,城鎮職工門診特殊疾病和城鄉居民門診慢性病參保患者,將實現在線復診開放、電子處方流轉、醫保在線支付、定點醫藥機構藥品配送等全流程購藥服務。參保患者通過購藥服務平臺,選擇定點醫藥機構和醫保醫師進行掛號繳費,醫保醫師線上接診,為患者開具電子處方。患者使用個人醫保賬戶或第三方支付(微信、支付寶等),完成個人負擔部分費用支付,定點醫藥機構即可直接送藥上門。同時,放寬處方時限,一次處方用藥量放寬至3個月。
與此同時,我們全力抓好抓實3項惠民實事:
(一)脫貧人口參保率達到100%。我們積極與民政、扶貧、稅務等部門溝通,建立了“四方協作”機制,動態掌握特殊困難群體信息,完善了建檔立卡貧困人員、特困人員、低保人員參保情況“三本臺賬”。全市172726名脫貧人員全部參加基本醫療保險,納入醫療保障范圍,并實現動態管理,確保及時享受相關政策。進一步完善了“三項舉措”:一是建檔立卡貧困人員,參保繳費由縣(市、區)財政全額資助,可隨時參保。二是特困人員等財政全額資助對象,從下一年度起,個人繳費由先繳后退,改為由財政部門直接資助參保,隨時參保。三是低保人員個人繳費部分財政資助不低于60%。
(二)嚴厲打擊欺詐騙保。集中力量開展定點醫療機構專項整治“回頭看”、欺詐騙保問題全面排查整治、打擊欺詐騙保問題聯查互審、部門聯合開展打擊欺詐騙保專項整治、經辦機構內控審計檢查、“雙隨機、一公開”檢查“六個專項行動”。制定了《邢臺市醫療保障領域違法違規問題排查整治工作方案》,有針對性開展定點醫療機構排查整治。特別是,深入開展了假病人、假病情、假票據“三假”問題專項整治行動。全市共檢查衛生院及民營一級基層醫療機構324家,實現了鄉鎮衛生院和民營醫院排查全覆蓋。今年以來,共檢查定點醫療機構1481家,追回違規金額3946.09萬元,處理定點醫藥機構607家;排查門診慢(特)病持證人員14.82萬人次,取消待遇5035人,有力維護了基金安全。
(三)深入推進將“中醫中藥傳統醫療納入醫保”改革試點工作。將基礎較好的邢臺市中醫院、內丘縣中醫院、內丘鎮衛生院、南賽鄉衛生院作為我市“中醫中藥傳統醫療納入醫保”改革試點,經驗成熟后向全市推開。一是鼓勵定點中醫醫療機構在其診療范圍內承擔醫保門診慢性病、特殊疾病診療。將各類符合條件的中醫醫療機構納入跨省異地就醫直接結算范圍。二是組織專家對全市中醫診療項目、中藥顆粒、中藥類醫院制劑進行評估論證,積極推薦將符合條件的中醫藥納入省基本醫療保險支付范圍。三是完善醫療服務價格形成機制,適當提高中醫醫療服務價格。四是探索將中醫優勢病種納入按病種分值付費范圍,將價格低廉的中醫藥治療病種,與西醫同病同價。同時,下調中醫院醫保報銷起付線,適當提高報銷比例。
邢臺市委宣傳部新聞科三級主任科員韓偉:
感謝市醫療保障局二級調研員李建峰的介紹,下面進入提問環節,提問前請通報所在的新聞機構。
中國商報記者:
剛剛您在發布辭中提到城鎮職工特殊疾病有65種;城鄉居民門診慢性病共有22種,請您詳細介紹一下相關內容。
邢臺市醫療保障局基金管理中心負責人呂俊棟:
城鎮職工醫保門診慢(特)病報銷病種有58種,符合基本醫療保險規定的醫療費用,超過起付標準400元后,目錄內藥品及診療項目按要求自付后,重大疾病統籌基金支付85%,慢性病統籌基金支付70%,同時,將原來只能申報一種門診慢(特)病增加為可同時申報三種。
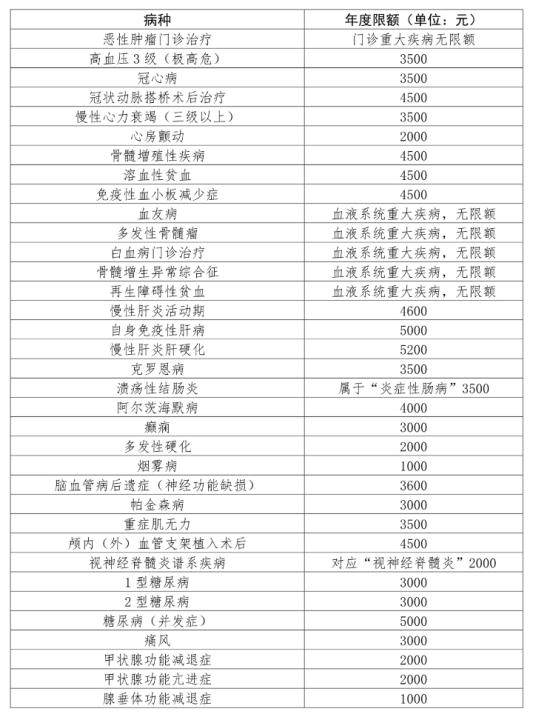
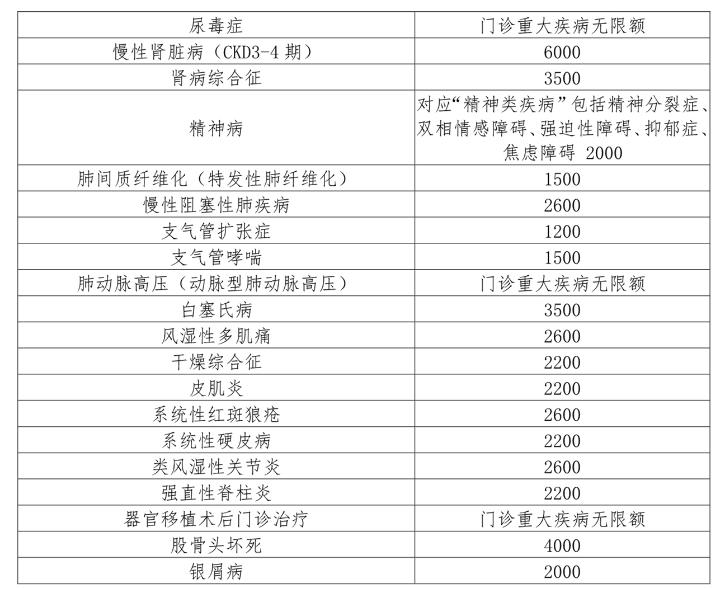
城鄉居民城鄉居民門診慢性病共有22種,起付線為400元,包括門診檢查、診療、用藥費用。報銷比例為60%,封頂線各病種不一樣。
1.糖尿病(合并嚴重并發癥),每年報銷限額為4500元;2.腦溢血腦梗塞、腦血栓形成限額3000元;3.慢性阻塞性肺氣腫限2500元;4.慢性中、重度病毒性肝炎3000元;5.肺結核病限2000元;6.精神病限1000元;7.艾滋病限7000元;8.高血壓Ⅲ級高危及以上3000元;9.心臟病合并心功能不全限Ⅱ級以上限3000元;10.冠心病冠脈支架置入術后限3000元;11.老年癡呆癥限4000元;12.腎病綜合癥限2000元;13.重癥肌無力限3000元;14.癲癇限3000元;15.肝硬化失代償期限4000元;16.帕金森氏綜合癥10000元;17.系統性紅斑狼瘡10000元;18.再生障礙性貧血10000元;19.惡性腫瘤10000元;20.血友病10000元;21.器官移植后抗排斥治療10000元;22.慢性腎功能衰竭(尿毒癥期)10000元。患多種門診特殊慢性病的,只扣除一次起付線,以核定的所患病種限額累加計算,最高不超過10000元/年。
燕趙都市報記者:
李局長您好,剛才您在發布辭中提到在京津冀30家醫療保障定點醫療機構互認單位就醫的,備案成功后,享受我市同等級醫療機構報銷比例,報銷比例不降低。請問,具體是哪30家定點醫療機構?有什么特殊政策?
邢臺市醫療保障局基金管理中心負責人呂俊棟:
我省與京津30家定點醫療機構簽訂了互認協議,我市參保人員前往京津30家定點機構就診,辦理異地就醫登記備案手續后,憑社會保障卡直接就醫。執行就醫地醫保目錄,按照我市同級同類定點醫療機構待遇標準給予報銷,可享受直接報銷結算政策,出院即報。
30家醫療機構,北京市有15家,分別是中國醫學科學院北京協和醫院、中國人民解放軍總醫院(301醫院)、北京大學第一醫院、北京大學人民醫院、北京大學第三醫院、中日友好醫院、中國醫學科學院阜外醫院、首都醫科大學附屬北京安貞醫院、北京積水潭醫院、中國醫學科學院腫瘤醫院、北京腫瘤醫院、首都醫科大學附屬北京同仁醫院、首都醫科大學附屬北京兒童醫院、中國人民解放軍總醫院第七醫學中心、中國人民解放軍空軍特色醫學中心。
天津市15家,分別是天津醫科大學總醫院、天津市人民醫院、天津市第一中心醫院、天津市第三中心醫院、天津中醫藥大學第一附屬醫院、天津市泰達國際心血管醫院、天津市腫瘤醫院、中國醫學科學院血液病醫院、天津市環湖醫院、天津市胸科醫院、天津市兒童醫院、天津市中心婦產科醫院、天津市眼科醫院、天津醫科大學口腔醫院、天津醫科大學代謝病醫院。
邢臺市委宣傳部新聞科三級主任科員韓偉:
感謝各位記者的提問,感謝各位嘉賓的解答,如果還有需要了解的問題,會后大家可以和市醫療保障局辦公室聯系。感謝朋友們的支持,新聞發布會到此結束!
 雄安郊野公園掠影
雄安郊野公園掠影 河北邢臺:智...
河北邢臺:智... 河北遷安:昔...
河北遷安:昔... 河北威縣:汽...
河北威縣:汽... 河北邯鄲:助...
河北邯鄲:助... 河北遵化:精...
河北遵化:精... 微視頻 | 越艱...
微視頻 | 越艱... 微視頻丨入伏...
微視頻丨入伏... 【奮斗百年路 ...
【奮斗百年路 ... 【貫徹新發展...
【貫徹新發展... 三分鐘讀懂“...
三分鐘讀懂“... 冬奧大講堂 | ...
冬奧大講堂 | ...